Autori:
Dott. Guglielmo Zanotti
DDS, MSC , Specialista Ambulatoriale interno ULSS9 Scaligera di Verona, Libero professionista a Verona
Dott. Umberto Luciano
DDS, MSC , Libero professionista a Verona
Pietro Montagna
Studente Universit├Ā di Verona
Dott. Federico Gelpi
DDS, MSC , Libero professionista a Verona
Dott. Riccardo Nocini
MD, Specializzando Otorinolaringoiatria Universit├Ā di Verona
Prof. Daniele De Santis
DDS, MSC , Specialista Ambulatoriale interno ULSS9 Scaligera di Verona, Libero professionista a Verona
INTRODUZIONE
Nella societ├Ā contemporanea il professionista odontoiatrico si trova a dover bilanciare il miglior approccio auspicabile per lo specifico paziente con le richieste e le aspettative dello stesso, queste ultime influenzate da diversi fattori socioculturali ed economici.
Tra i sopra citati elementi presenta particolare rilevanza il sintomo dolorifico, concettualizzato nel paradigma duale ŌĆ£pain-avoidance versus reward-seekingŌĆØ:1 qualora al raggiungimento di un obiettivo si interponga la presenza di dolore, o lŌĆÖaspettativa dello stesso, il numero di coloro che antepongono il raggiungimento dellŌĆÖobiettivo al dolore ├© inferiore rispetto al numero di coloro che ritardano suddetto raggiungimento o che lo abbandonano completamente, in proporzione allŌĆÖintensit├Ā del dolore atteso o percepito e alla determinazione nel raggiungimento dellŌĆÖobiettivo stesso.
Tale modello deve, ad oggi, essere correlato alla variazione del concetto sociologico di sofferenza fisica e psichica, in accordo con quanto espresso da Illich nel 1976. Nella cultura tradizionale il dolore era interpretato quale componente imprescindibile dellŌĆÖesistenza stessa, costitutivo della vita quanto della morte; in accompagnamento allo sviluppo della cultura cosmopolita, nel XXI secolo, sopra citato elemento ├© progressivamente scemato ed il dolore viene identificato come il fallimento del sistema socioeconomico moderno, richiedendo una sua estraneazione dallŌĆÖesistenza societaria, cos├¼ come dalla quotidianit├Ā individuale e legittimando dunque il sottrarsi dallo stesso in tutte le sue manifestazioni,2,3 non come scelta individuale, ma bens├¼ in qualit├Ā di fine comunitario. Il nuovo millennio ha conseguentemente portato ad una vasta proposta in ambito medico-odontoiatrico di terapie farmacologiche ausiliarie, sulla base dellŌĆÖampia richiesta da parte del paziente, anche pediatrico,4 non supportata per├▓ da una pari proposta di terapie psicologiche coadiuvanti, impedendo al paziente di affrontare la fobia odontoiatrica e permettendogli di evitarla.
DallŌĆÖintegrazione di suddetti aspetti con i recenti cambiamenti economici ed etnico-demografici, che hanno determinato un generale impoverimento della popolazione,5 il paziente ├© maggiormente accomodante allŌĆÖesecuzione di approcci mininvasivi, rapidi e meno dolorosi, apprensivi del rapporto del paziente stesso nei confronti del pathos.6 A conferma dei summenzionati tasselli, convergenti in un quadro societario estremamente complesso ed eterogeneo, lŌĆÖindividuazione di un obiettivo comune tra clinico e paziente, che permetta di raggiungere il corretto bilanciamento tra lŌĆÖinvasivit├Ā della cura, la sua appropriatezza nei confronti della fattispecie clinica e lŌĆÖonere emotivo-economico a cui il paziente ├© disposto a sottoporsi, risulta di primaria e costitutiva importanza nella pratica quotidiana dellŌĆÖodontoiatra, per la buona riuscita della terapia.7,8 In tale ottica il caso riportato riprende la necessit├Ā di eseguire una riabilitazione protesico-implantare che si confaccia alla scarsa propensione del paziente a sottoporsi ad interventi invasivi e/o dalle tempistiche pi├╣ elevate, garantendo, ciononostante, un valore clinico appropriato della cura9,10 sicuramente allŌĆÖavanguardia,11 sebbene supportato dalla comunit├Ā scientifica.12,13,14
CASO CLINICO
Il caso prevede la presa in cura di un paziente maschio adulto (48 anni) con anamnesi medica negativa, ma con una limitata predisposizione alle cure odontoiatriche causa spiacevoli esperienze precedenti. Il suddetto paziente, di conseguenza, ha richiesto un approccio mininvasivo che evitasse qualsiasi scelta di chirurgia exodontica, preservando dunque gli elementi dentari presenti e precludendo in modo tassativo qualunque forma di chirurgia rigenerativa ossea, sia essa espansiva od appositiva, verticale od orizzontale.
A seguito dellŌĆÖesame obiettivo del cavo orale, lo studio del caso attraverso lŌĆÖanalisi della gipsodocumentazione e della documentazione radiografica, questŌĆÖultima includente una tomografia computerizzata mascellare, ha permesso di realizzare una progettazione mininvasiva, tramite lŌĆÖimpiego di tecnologie,11 tecniche9,10 e materiale allŌĆÖavanguardia,16 validata dalla comunit├Ā scientifica12,13,14 ed associata ad un pragmatico ŌĆ£buon sensoŌĆØ clinico. La riabilitazione del cavo orale del paziente ha previsto quindi il mantenimento dei monconi dentari in posizione 1.6-2.3-2.4 e lŌĆÖinserimento di impianti, con relativi monconi implantari differiti, in posizione 1.5-1.4-2.2 come sostegno di una protesi totale amovibile ancorata agli elementi suddetti mediante attacchi conometrici.15
Al suddetto progetto terapeutico ├© stato poi deciso di abbinare la necessaria esecuzione di rialzi occlusali sugli elementi dentari 4.5-4.4-3.4-3.5 per riequilibrare la curva di Spee.17 Inoltre, su richiesta del paziente, ├© stato concordato di preservare, previo trattamento conservativo, lŌĆÖelemento dentario 4.8 e lŌĆÖelemento implantare 1.2, avendo per├▓ reso edotto il paziente riguardo lŌĆÖinutilit├Ā dellŌĆÖelemento 4.8 a livello masticatorio, al punto da preannunciarne la conclusiva odontoplastica mesiale finale, e lŌĆÖimpossibilit├Ā di utilizzo protesico dellŌĆÖelemento 1.2, causa frattura di una porzione del margine implantare, tale da rendere insostenibile qualsiasi carico.
La preparazione del caso del paziente ha previsto lŌĆÖesecuzione di foto iniziali, modelli di studio, analisi radiografica preventiva della disponibilit├Ā ossea (Figg. 1, 2), al fine di indicare anticipatamente la lunghezza e il diametro implantare, ed una analisi occlusale preventiva, al fine di ottenere una dima prechirurgica indicante lŌĆÖinclinazione ideale ai fini protesici.
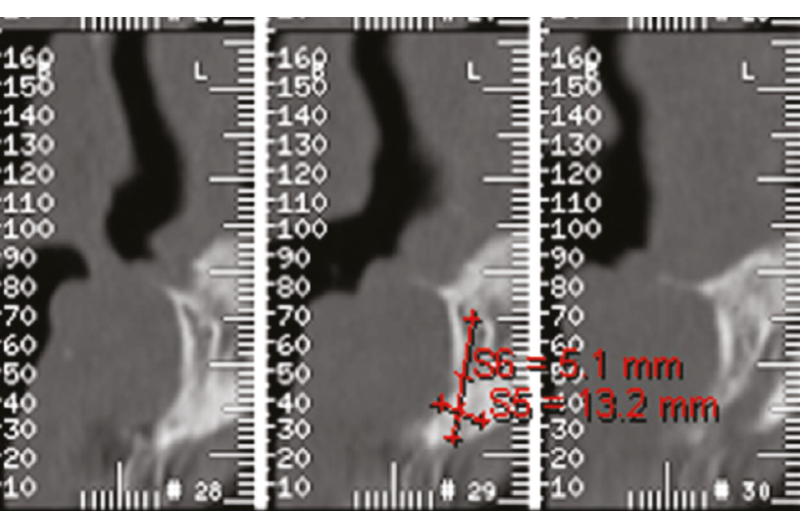
Fig. 1 – Progettazione implanto-protesica tramite Tomografia Computerizzata 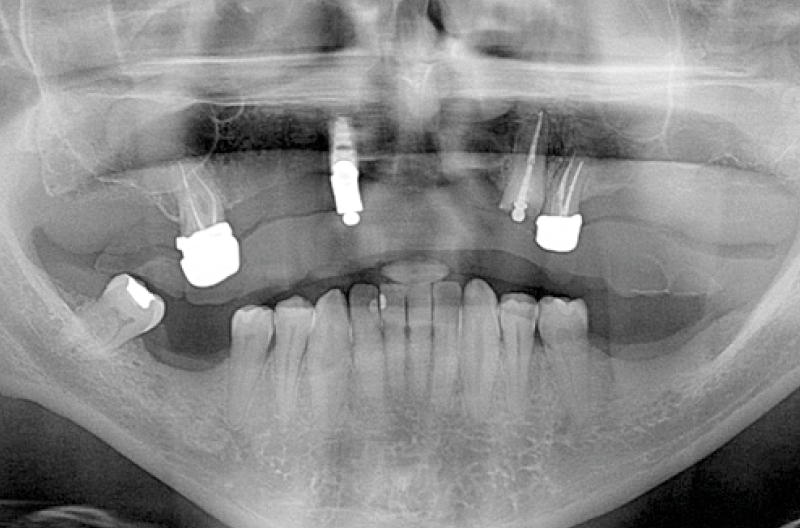
Fig. 2 – Ortopantomografia pre-chirurgia implantare
In primo luogo sono stati eseguiti una seduta di igiene orale professionale e il restauro conservativo in resina composita dellŌĆÖelemento dentario 2.3, sfruttando il perno presente. Successivamente ├© stata eseguita la limatura sotto gengivale, con preparazione ŌĆ£a finireŌĆØ, di suddetto elemento e la successiva copertura dello stesso, mediante la realizzazione di un manufatto protesico primario conometrico in lega cromo-cobalto.
Inoltre, ├© stata eseguita la lucidatura dei manufatti protesici primari conometrici preesistenti sugli elementi dentari 1.6-2.4.
In seguito, ├© stato predisposto lŌĆÖutilizzo della protesi mobile preesistente (Fig. 3) come protesi provvisoria, ancorata temporaneamente al solo attacco a ŌĆ£pallinaŌĆØ, sul pregresso impianto 1.2, previa stabilizzazione del suddetto attacco in sede, mediante cianoacrilato, al fine di impedire la rotazione dello stesso, che avrebbe altrimenti comportato la disinserzione dallŌĆÖimpianto, a causa della frattura nel margine mesiale del collare perimplantare riscontrata inizialmente.
In secondo luogo, a distanza di qualche settimana, si ├© proceduto con la prima fase chirurgica, preparando il paziente mediante una terapia ausiliaria prechirurgica psicologica, che lo aiutasse ad affrontare lŌĆÖintervento nellŌĆÖora precedente, e farmacologica di supporto, tramite somministrazione di Diazepam, 20 gocce poco prima dellŌĆÖintervento. Il paziente ├© stato dunque accomodato e preparato secondo le tradizionali norme igienico-sanitarie per il raggiungimento della massima sterilit├Ā. ├ł stata dunque trattata la superfice gengivale tramite un anestetico topico e successivamente ├© stata inoculata lŌĆÖanestesia plessica a livello del microcircolo del fornice vestibolare superiore e a livello palatale.
Ha seguito quindi lŌĆÖincisione obliqua dei tessuti a livello paracrestale vestibolare con scollamento del tessuto, a medio spessore vestibolarmente e a tutto spessore palatalmente. LŌĆÖesposizione ossea totale ha permesso lŌĆÖesecuzione della fresatura esplorativa mediante fresa a lancia (diametro 1,9 mm) a 5 mm nelle sedi 2.2, 1.4 e 1.5, seguendo i dettami della dima prechirurgica. A seguito della verifica della solidit├Ā ossea (D3 classificazione di Misch),18 ├© stata eseguita mediante sonda implantare la prima fresatura a 5 mm (diametro 2,2 mm) sempre mantenendo la dima prechirurgica, per poi rimuoverla e completare la fresatura, seguendo lŌĆÖinclinazione ottenuta fino a 13 mm.
├ł stata successivamente eseguita una seconda fresatura per 3 mm (diametro 2,8 mm) al fine di impedire unŌĆÖeccessiva pressione ossea da parte dellŌĆÖelemento implantare durante lŌĆÖinserimento. Vengono pertanto inseriti tre impianti dal diametro di 2,9 mm e lunghezza di 12 mm (Fig. 4) fino a 2 mm sotto la cresta ossea, per favorire lŌĆÖestetica protesica.16
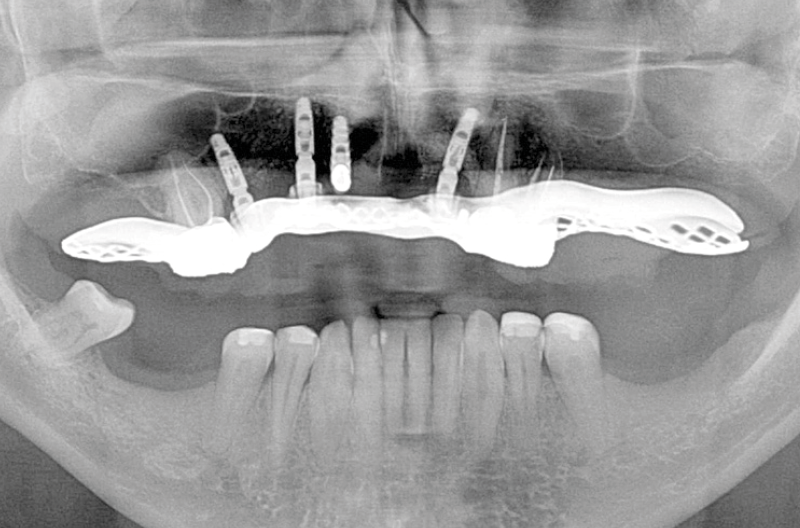
A seguito dellŌĆÖinserzione del tappo di chiusura su ogni elemento implantare, ├© stata eseguita una ortopantomografia di controllo per verificare la ŌĆ£bont├ĀŌĆØ dellŌĆÖintervento (Fig. 5).
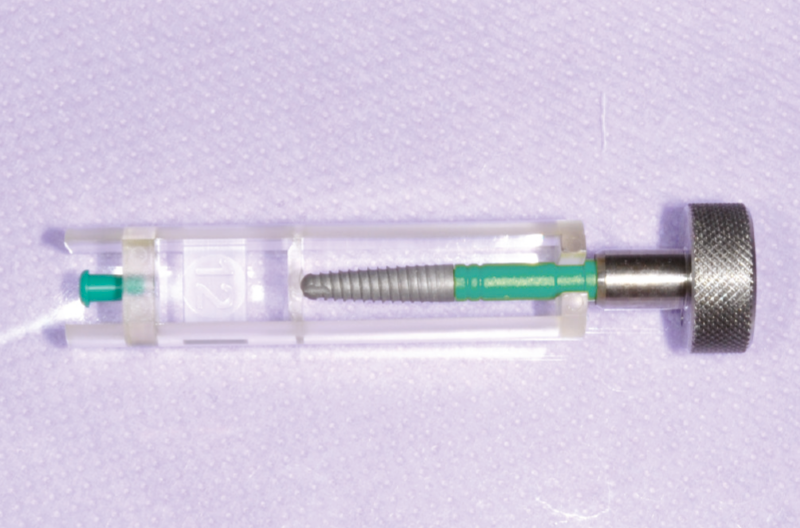
Fig. 4 – Impianto XCN┬« Narrow 2.9 di lunghezza 12 mm 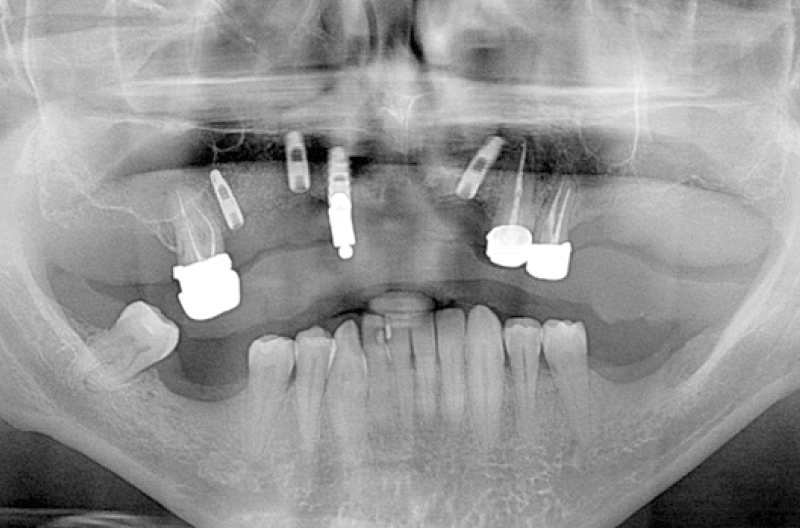
Fig. 5 – Ortopantomografia post-chirurgia implantare
Il sito ├© stato poi suturato accuratamente. La protesi totale provvisoria ├© stata ribasata tramite un ribasante siliconico morbido al fine di permettere il minor carico possibile sul sito chirurgico. Il paziente ├© stato dunque dimesso a seguito di indicazioni farmacologiche antibiotiche battericide e antinfiammatorie ad indicazioni post-chirurgiche. Allo stesso sono state inoltre raccomandate unŌĆÖaccurata igiene e, per la prima mensilit├Ā, una dieta morbida. A distanza di due settimane, la sutura ├© stata rimossa.
In terzo luogo, concluso il trimestre successivo allŌĆÖintervento, si ├© proceduto con il controllo radiografico conclusivo riguardante il raggiungimento della completa osteointegrazione degli elementi implantari. LŌĆÖesito positivo del suddetto ha permesso di procedere con la seconda fase chirurgica di riapertura per lŌĆÖapplicazione di tappi di guarigione Standard sugli elementi implantari in posizione 2.2, 1.4 ed 1.5 (Fig. 6).
Per la seconda fase chirurgica di riapertura si ├© quindi nuovamente preparato il paziente mediante una terapia ausiliaria prechirurgica psicologica e farmacologica, analogamente a quanto descritto in precedenza.
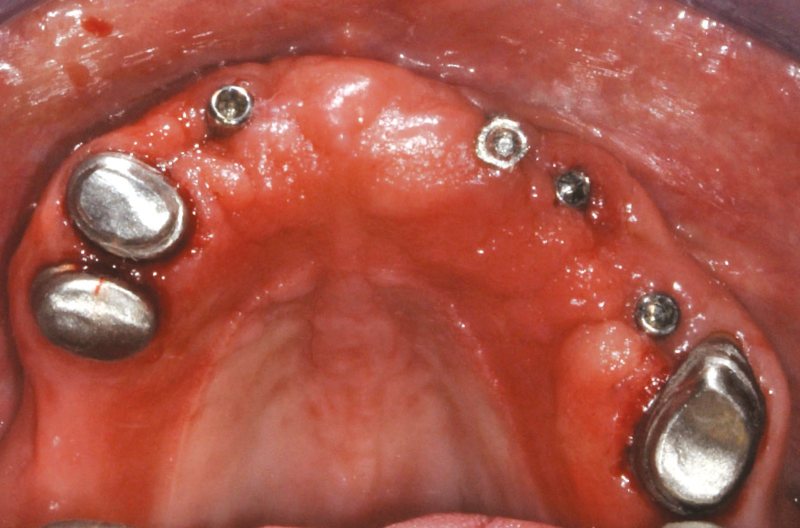
Dopo 14 giorni i tappi di guarigione sono stati rimossi e sostituiti da monconi MUA (Figg. 7, 8). In sede 1.5 ├© stato utilizzato un moncone MUA con angolazione 7,5┬░ e GH 5 mm, in sede 1.4 un MUA con angolazione 15┬░ e GH 5 mm ed in sede 2.2 un MUA diritto GH 7 mm. Infine, in tutte le sedi sono stati avvitati adattatori Conic con unŌĆÖemergenza conica con semi-angolo a 5┬░ per trasformare i monconi MUA in monconi conometrici primari (Figg. 9, 10). La protesi totale provvisoria ├© stata quindi riadattata con lo scopo di permetterne lŌĆÖutilizzo, lasciando i monconi MUA-Conic in sede.
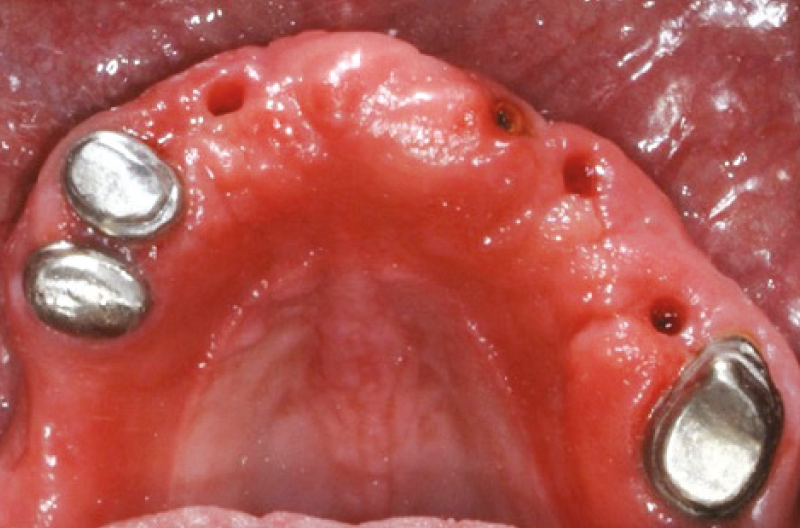
Fig. 7 – Mucosa perimplantare dopo rimozione dei tappi di guarigione 
Fig.8 – Monconi MUA XCN┬« 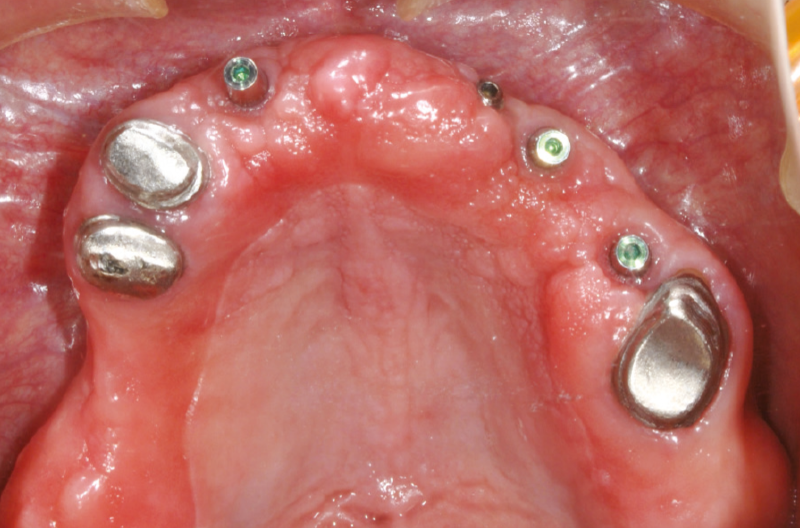
Fig. 9 – Monconi conometrici primari (MUA-Conic) in sede 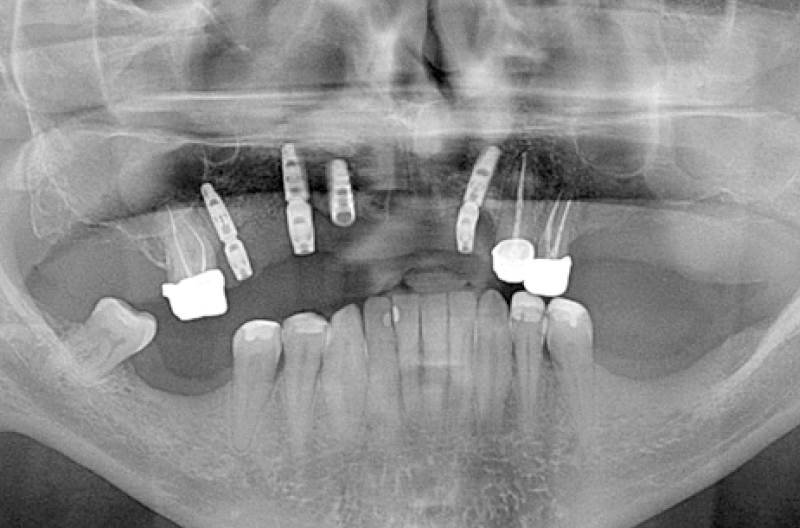
Fig. 10 – Ortopantomografia post-inserzione monconi MUA-Conic
Successivamente ├© stata eseguita una prima impronta di precisione in polisolfuro (Fig. 11), a partire dal cucchiaio individuale precedentemente realizzato, associata a foto del viso e del sorriso del paziente.
Mediante lŌĆÖutilizzo dei valli in cera posizionati sulla flangia provvisoria ├© stata eseguita la rilevazione della dimensione verticale, il riscontro della corretta ŌĆ£chiaveŌĆØ dŌĆÖocclusione, tramite una precisa masticazione su cera ausiliaria dedicata, e lŌĆÖindicazione della linea mediana interdentale relazionata alla punta del naso e del mento (Fig. 12).
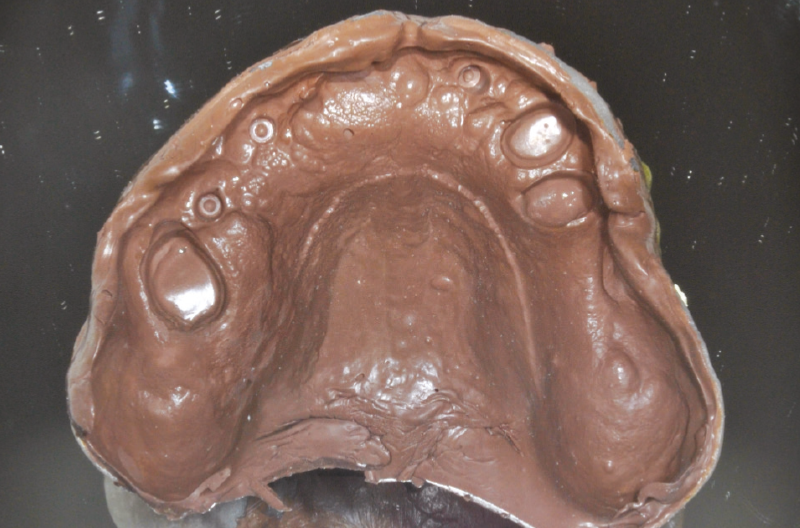
Fig. 11 – Impronta di precisione con polisolfuro per realizzazione protesi amovibile a partire da cucchiaio individuale 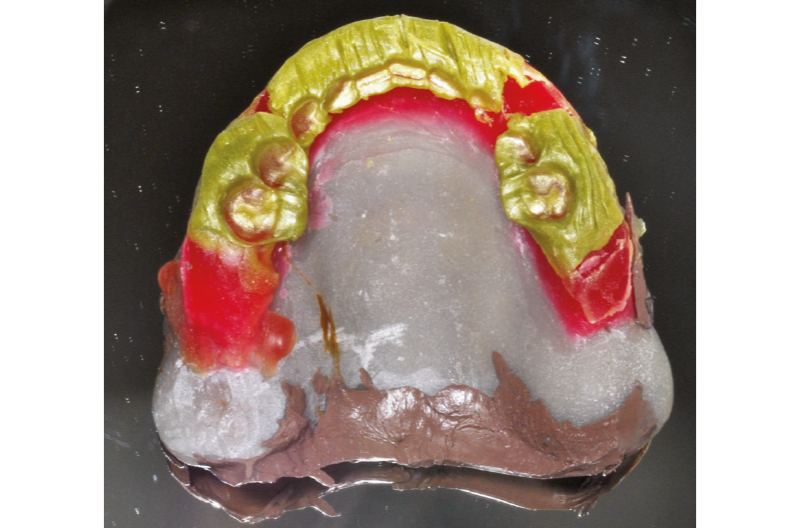
Fig. 12 – Prova valli ŌĆō prova flangia ŌĆō prova masticazione
Infine, ├© stata eseguita la prova denti, prima estetica anteriore e, a seguire, funzionale posteriore, accompagnata dalla contemporanea realizzazione di rialzi occlusali in resina composita degli elementi dentari 3.4-3.5-4.4-4.5, al fine di equilibrare la masticazione migliorando la curva di Spee del paziente.17
Nella stessa seduta ├© stata perpetrata anche la prova fonetica, associata ad un ulteriore valutazione estetica da parte di un familiare.
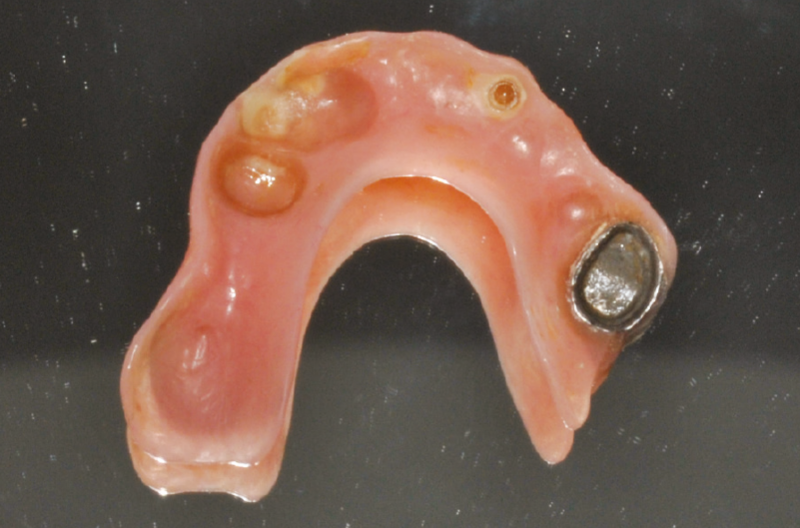
Quale ultimo passaggio alla protesi sono state inglobate, in laboratorio odontotecnico, tre corone conometriche secondarie in lega cromo-cobalto calibrate per le tre corone conometriche primarie presenti sugli elementi 1.6-2.3-2.4, solidarizzate ad una base portante in lega cromo-cobalto. Al momento della consegna sono state inserite nella protesi, mediante ribasante resinoso (polimetilmetacrilato), tre cappette conometriche secondarie in PEEK (cappette Mobile), calibrate per i monconi conometrici primari sugli elementi implantari 1.5-1.4-2.2 (Figg. 13, 14), ed ├© stata eseguita lŌĆÖodontoplastica mesiocclusale dellŌĆÖelemento dentario 4.8 affinch├® non interferisse con lŌĆÖequilibrio masticatorio ottenuto (Figg. 15-17).

Fig. 13 – Cappette conometriche secondarie in PEEK (cappette Mobile) 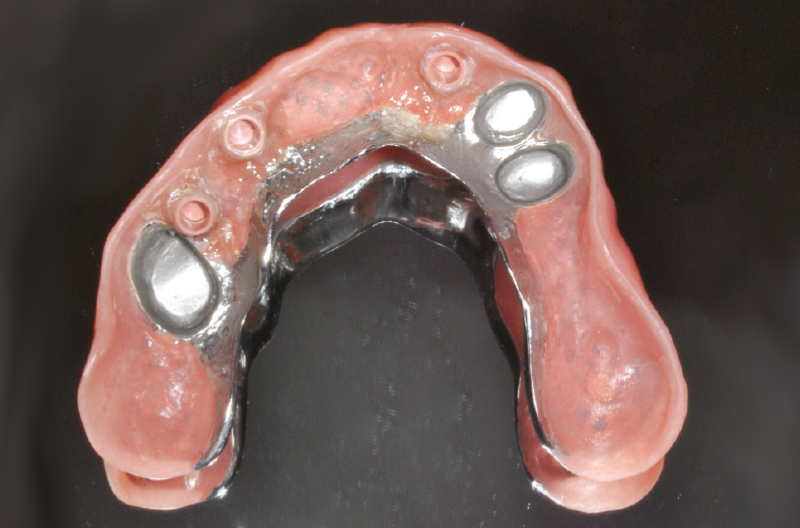
Fig. 14 – Cappette conometriche secondarie in PEEK inserite nella protesi amovibile 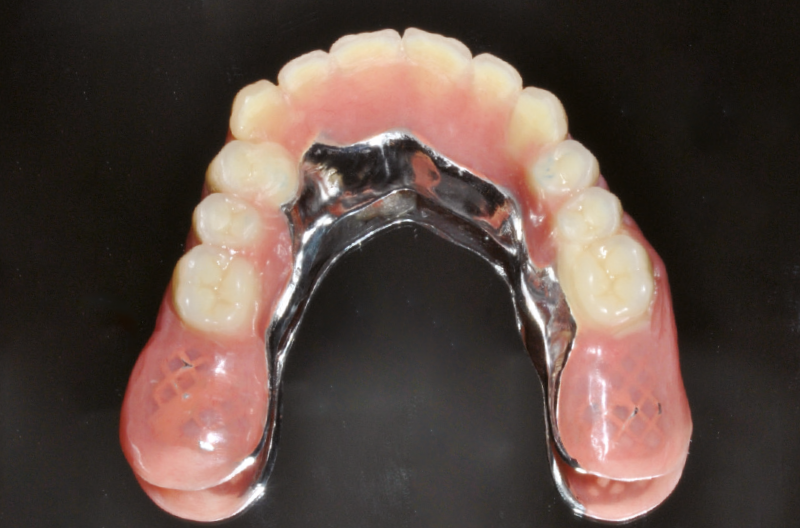
Fig. 15 – Protesi amovibile 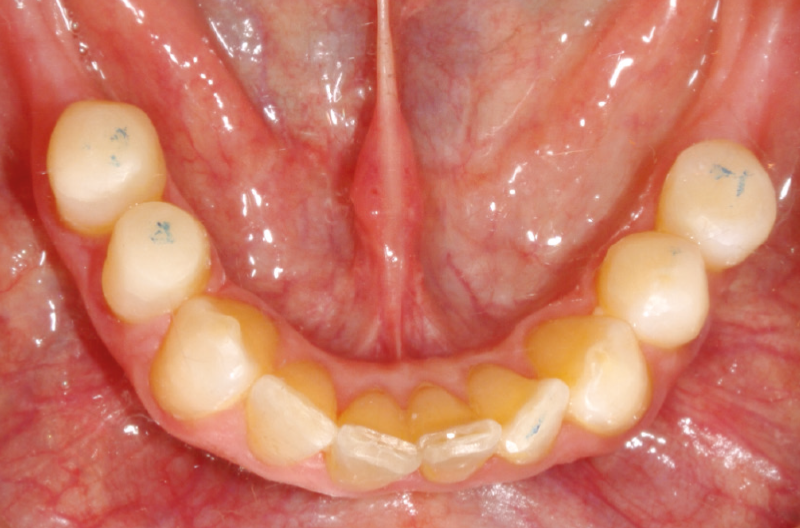
Fig. 16 – Rialzi occlusali nellŌĆÖarcata inferiore 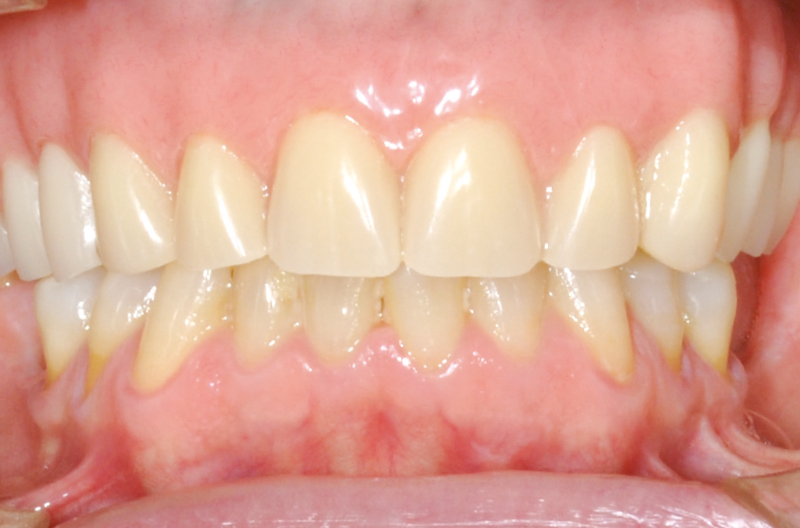
Fig. 17 – Protesi definitiva in sede
Allo scadere della prima mensilit├Ā ├© stato eseguito il primo controllo clinico, riguardante la stabilit├Ā degli impianti, della componentistica protesica intermedia e della struttura gengivo-tissutale. Allo scorrere del primo trimestre postumo alla consegna ├© stato eseguito il secondo controllo clinico e radiografico, per analizzare la stabilit├Ā degli impianti, della componentistica protesica intermedia e della struttura gengivo-tissutale, associato ad unŌĆÖigiene professionale.
In entrambi i rilievi effettuati la stabilit├Ā degli impianti, della componentistica protesica e della struttura gengivo-tissutale ├© risultata ottimale, accompagnata, nel secondo esame, dallŌĆÖevidenza radiografica di una completa osteointegrazione. Si ├© lasciato correre un ulteriore trimestre per eseguire una nuova igiene professionale ed una nuova documentazione fotografica.
LŌĆÖigiene professionale ├© stata perpetrata trimestralmente per la prima annualit├Ā, garantendo una terapia di mantenimento gengivale dei canali mucosi extraimplantari e rendendo conscio il paziente dellŌĆÖimportanza di tali attenzioni al fine di una durata ottimale della riabilitazione protesica.
Il controllo clinico e radiografico annuale della stabilit├Ā implantare, della componentistica protesica intermedia e gengivo-tissutale si ├© rivelato positivo sia clinicamente che radiograficamente, riscontrando un unico episodio di mucosite a livello dellŌĆÖimpianto in sede 1.2, non sfruttato poich├® fratturato, che ├© stata risolta mediante terapia perimplantare di supporto laser assistita. Al termine della terapia il paziente ├© stato istruito ad eseguire igieni professionali ogni quadrimestre, al fine di favorire la longevit├Ā della riabilitazione implanto-protesica realizzata. Decorsa la seconda annualit├Ā ├© stato eseguito un controllo clinico e radiografico della stabilit├Ā che ha portato ad esito positivo (Fig. 18).
DISCUSSIONE
La necessit├Ā di individuare una terapia che risponda alle richieste ed ai bisogni clinici del paziente risulta costitutiva nellŌĆÖodierna professione odontoiatrica. Nella fattispecie del caso riportato, il paziente ha richiesto un intervento ricostituente la funzionalit├Ā, nonch├® la morfologia, del sistema stomatognatico, declinando per├▓ la proposta di un approccio implantare classico, che avrebbe richiesto modifiche agli spessori ossei disponibili.19
Il paziente ha altres├¼ declinato la possibilit├Ā di eseguire lŌĆÖexodonzia degli elementi presenti nel cavo orale dello stesso in posizione 1.2 (elemento implantare) e 4.8 (elemento dentale), complicando ulteriormente il progetto riabilitativo. NellŌĆÖottica del raggiungimento di un fine comune, il paziente ha accettato, coadiuvato dalla plasticit├Ā decisionale del clinico, di sottoporsi ad una riabilitazione protesica amovibile supportata, mediante connessione conometrica, da impianti dentali di ultima generazione, dimostratisi capaci di fronteggiare le forze masticatorie sviluppate nel cavo orale,16 nonostante il diametro ridotto.
La comunit├Ā scientifica nellŌĆÖultimo decennio si era gi├Ā pronunciata a favore di riabilitazioni protesiche amovibili supportate, mediante connessione conometrica, da impianti dentali,12,13,14 ma, nel caso riportato, il trattamento previsto ha compreso lŌĆÖimpiego di dispositivi implantari dal diametro minimo (2,9 mm), sfruttando la disponibilit├Ā ossea ab origine senza ulteriori modifiche, inseriti nelle sedi 2.2, 1.4 e 1.5, associati ai monconi dentali residui in sede 1.6, 2.3 e 2.4, mediante un dispositivo protesico sviluppato ad accoppiamento conometrico totale amovibile su supporto misto dento-implantare.15.
A coronamento del progetto riabilitativo si ├© inoltre scelto di riequilibrare il piano masticatorio, applicando rialzi occlusali in composito sugli elementi dentari antagonisti in posizione 4.5, 4.4, 3.4 e 3.5, al fine di garantire una maggior stabilit├Ā allŌĆÖintero sistema stomatognatico17 e quindi una maggior durata alla riabilitazione implantoprotesica effettuata.
LŌĆÖazzardo terapeutico, dovuto alla scelta di sfruttare impianti dal diametro minimo 2,9 mm, ├© stato riequilibrato dalla certezza dellŌĆÖappoggio supplementare contemporaneo sui monconi dentali residui, permettendo unŌĆÖequa distribuzione del carico masticatorio. Infine, in primo luogo la protesi amovibile, ancorata ai monconi dentali e implantari, ha permesso di superare le possibili problematiche di stabilit├Ā a lungo termine dovute alla differente mobilit├Ā dei monconi suddetti (elemento dentale 150┬Ą – elemento implantare circa 0┬Ą),9 altrimenti probabili se la scelta fosse ricaduta su di una protesi a ponte fissa cementata o avvitata.9,19,20,21
In secondo luogo, la connessione conometrica ha permesso di conferire un consolidamento del sistema di ancoraggio misto implanto-dentale,22,23 una corretta distribuzione delle forze masticatorie perpendicolari ai monconi, ed una riduzione al minimo delle forze tangenziali ai monconi,24 generate dalla rimozione giornaliera, causa la rigida modalit├Ā di disinserzione quasi perpendicolare ai monconi, impossibile da ottenere attraverso sistemi di connessione semplici a pallina.
CONCLUSIONE
In tale scenario il piano terapeutico accolto non solo ha permesso di raggiungere ottimi risultati clinici, in un paziente che altrimenti non si sarebbe sottoposto ad alcuna terapia, ma ha permesso di ottenere ulteriori vantaggi.25 In primis lŌĆÖimpiego di un dispositivo amovibile ha consentito una miglior detersione domiciliare dei monconi, con riduzione del fallimento nel medio-lungo termine in pazienti con scarsa igiene orale, facilitando inoltre il riadattamento del dispositivo, qualora la stabilit├Ā dei pilastri dentali dovesse risultare compromessa nel tempo.
In secondo luogo la riduzione dellŌĆÖinvasivit├Ā operatoria, assistita dalla consapevolezza da parte del paziente di aver ritrovato nellŌĆÖodontoiatra una figura in grado di comprendere i suoi timori e dimostrare duttilit├Ā terapeutica, ha permesso di ridurre lŌĆÖansia anticipatoria nel soggetto e adottare, conseguentemente, un approccio psicologico e farmacologico ansiolitico, che diversamente si sarebbe dovuto assestare con tutta probabilit├Ā su un livello maggiore di depressione del livello di coscienza, raggiungendo lo stato di sedazione.
Realizzazioni protesiche:
Daniele Iattarelli – Verona
Bibliografia
1 Claes N., Crombez G., Vlaeyen JWS. ŌĆ£Pain-avoidance versus reward-seeking: an experimental investigationŌĆØ. Pain. 2015;156(8):1449-1457.
2 Illich I., ŌĆ£Limits to Medicine: Medical Nemesis – the Expropriation of HealthŌĆØ. 1976.
3 Bendelow G.A., Williams S.J, ŌĆ£Transcending the dualisms: towards a sociology of painŌĆØ. Sociology of Health & Illness. 1995; 17: 139-16
4 Marinello L., Zanotti G., Spinelli A., Zarantonello M., De Santis D., F Zotti F., Iurlaro A., Alberti C., Zangani A., Capocasale G., Bertajola A., Donadello D., Finotti M.ŌĆØ Ketamine in dentistry: a useful way for non-compliant pediatric patientsŌĆØ. Practice Guideline J Biol Regul Homeost Agents.2020;34 (6 Suppl. 2):63-68.
5 Blanchet T., Chancel L., Gethin A. ŌĆ£How Unequal Is Europe? Evidence from Distributional National AccountsŌĆØ. 1980-2017.
6 Locker D. ŌĆ£Psychosocial consequences of dental fear and anxietyŌĆØ. Community Dent Oral Epidemiol. 1995; 23: 259-261.
7 Reissmann DR., Bellows JC., Kasper J. ŌĆ£Patient Preferred and Perceived Control in Dental Care Decision MakingŌĆØ. JDR Clin Trans Res. 2019;4(2):151-159.
8 Chapple H., Shah S., Caress AL., Kay EJ. ŌĆ£ Exploring dental patientsŌĆÖ preferred roles in treatment decision-making – a novel approachŌĆØ. Br Dent J. 2003;194(6):321-7.
9 Francesco Nocini P., Chiarini L., De Santis D.ŌĆØ Trattato di chirurgia pre-protesica e ingegneria tissutaleŌĆØ. Martina 2005.
10Rinaldi M., Ganz S., Mottola A. ŌĆ£Computer-Guided Dental Implants, Bone grafting and Reconstructive SurgeryŌĆØ. Elsevier 2009.
11 Bressan E., Stocchero M., Jimbo R., Rosati C., Fanti E., Tomasi C., Lops D. ŌĆ£Microbial Leakage at Morse Taper conometric Prosthetic Connec-tion: An In Vitro InvestigationŌĆØ. Implant Dent. 2017;26(5):756-761.
12 Bressan E., Lops D. ŌĆ£Conometric retention for complete fixed prosthesis supported by four implants: 2-years prospective studyŌĆØ. Clin Oral Im-plants Res. 2014;25(5): 546-52.
13 Bressan E., Sbricoli L., Guazzo R., Bambace M., Lops D., Tomasi C. ŌĆ£Five-year prospective study on conometric retention for complete fixed prosthesesŌĆØ. Int J Oral Implantol. 2019;12(1):105-113.
14 Krennmair G., Krainh├Čfner M., Waldenberger O., Piehslinger E. ŌĆ£Dental implants as strategic supplementary abutments for implant-tooth-supported telescopic crown-retained maxillary dentures: a retrospective follow-up study for up to 9 yearsŌĆØ. Int. J. Prosthodont. 2007;20(6):617-22.
15 Lian M., Zhao K., Feng Y., Yao Q. ŌĆ£Prognosis of Combining Remaining Teeth and Implants in Double-Crown-Retained Removable Dental Pros-theses: A Systematic Review and Meta-Analysis.ŌĆØ Int. J. Oral Maxillofac. Implants. 2018;33(2):281ŌĆō297.
16 Zanotti G., Gelpi F., Sinigaglia S., Croce S.,Tacchino U., Perozeni G., Luciano U., De Santis D.ŌĆØAgenesis: pilot case report by 2.9 mm implantŌĆØ. Journal of Biol. Regul. Homeost. Agents. 2019; 33.
17 Prati S. ŌĆ£Disordini Cranio-MandibolariŌĆØ. Martina 2017.
18 Misch C. ŌĆ£Classifications and treatment options of the completely edentulous arch in implant dentistryŌĆØ Dent Today 1990;9(8):26, 28-30.
19 McAllister BS., Haghighat K. ŌĆØBone augmentation techniquesŌĆØ. J Periodontol. 2007;78(3):377-96.
20 Pessoa R. S., Sousa R. M., Pereira L. M., Neves F. D., Bezerra F. J. B., Jaecques S. V. N., Sloten J. V., Quirynen M., Teughels W., R. Spin-Neto. ŌĆ£Bone Remodeling Around Implants with External Hexagon and Morse-Taper Connections: A Randomized, Controlled, Split-Mouth, Clinical TrialŌĆØ Clin. Implant. Dent. Relat. Res. 2017;19(1):97-110.
21 Chrcanovic B.R., Kisch J., Larsson C. ŌĆ£Analysis of technical complications and risk factors for failure of combined tooth-implant-supported fixed dental prosthesesŌĆØ. Clin Implant Dent Relat Res. 2020 Aug;22(4): 523-532.
22 Bressan E., Lops D., Tomasi C., Ricci S., Stocchero M., Carniel E.L. ŌĆ£Experimental and computational investigation of Morse taper conometric system reliability for the definition of fixed connections between dental implants and prosthesesŌĆ£ Proc. Inst. Mech. Eng H. 2014;228(7):674-81.
23 Costa Dayrell A., Yoshito Noritomi P., Mie Takahashi J., Leonardo Consani R., Ferraz Mesquita M., Bertolini dos Santos M. ŌĆ£Biomechanical Analysis of Implant-Supported Prostheses with Different Implant-Abutment ConnectionsŌĆØ Int J Prosthodont. 2015;28(6):621-3.
24 Melilli D, Dav├¼ G, Messina P, Scardina GA. ŌĆ£Tooth-implant connection in removable dentureŌĆØ. Minerva Stomatol. 2017 Feb;66(1):35-42.
25 Zitzmann NU., Marinello CP. ŌĆ£Treatment outcomes of fixed or removable implant-supported prostheses in the edentulous maxilla. Part I: pa-tientsŌĆÖ assessmentsŌĆØ. J Prosthet Dent. 2000;83(4):424-33.